アーカイブ
新たなオペレーションが現場の負担に。 雇用を減らすのではという誤解も
2022.05 老施協 MONTHLY
知識を共有して誰もが同じようにケアできる現場に。
質の良い介護のためのICT活用という理解が不可欠
「介護DX」 の導入は人材不足を解消するため?
現場で働く人々から疑問や悩み、課題を聞き出し、その解決法を専門家に伺う連載。第2回は、「介護DXは必要?」を取り上げる。
現在、介護現場では、10年後、20年後の未来を見据えて「介護DX」が推し進められている。これはICT/IoTを活用した徹底的なオペレーションの見直しの一つで、これまでの運営上の常識を超えた改革といわれている。
【図1】事業者に対する意識調査
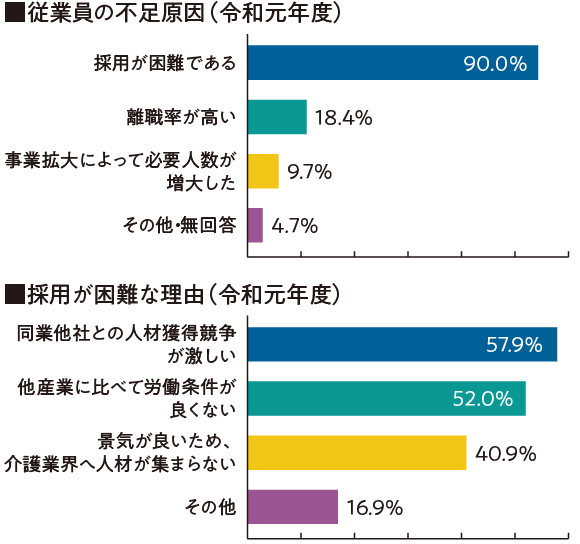
※KPMGによる分析
このような改革が行われる背景には、介護業界の大幅な人材不足(図1)が関係している。高齢者住宅は、入居希望者は増えているが従業員を確保できないということも多い。そういった中で、人でなくてもいい部分は機械に任せて、人にしかできない部分は徹底的に人が担う、そんなオペレーションを目指して始まったのが「介護DX」だ。
具体的には、今まで手書きだった記録方法をデジタル機器で行ったり、センサーを導入して夜間巡視のやり方を変えるなどが挙げられる。現場で働く人にとっては、現在進行形でやらなければいけないことがある中、新しいシステムを覚えるのはたやすいことではない。ましてや、機械を導入することにより雇用が減るのでは?という疑問を持つ職員も出てきているというのだ。
【図2】社会保障給付費(医療+介護)の進捗予想
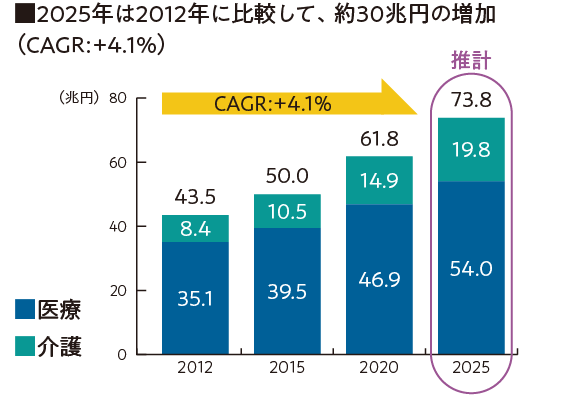
経営側は、導入に当たり国から補助金は出るが、それはあくまでも初期投資のみなので、運用していくコストも見越していく必要がある。図2のように年々、社会保障給付費が上がっていく中、コストを抑えつつ、本当に必要なシステムを導入し、職員を納得させられるかが鍵となる。
このような変革に対してのメリット・デメリットを、ヘルスケア関連の戦略立案やアドバイスを行うKPMGヘルスケアジャパン株式会社代表取締役・松田淳氏に伺った。
先進システムの導入が介護現場へも徐々に拡大
「介護DX」導入の背景には、介護保険が導入されて22年たち、政策的な後押しもあり施設介護や在宅介護の拠点は拡大したにもかかわらず、肝心の介護人材が大幅に不足していることがあります。この問題を解決するにはICTを活用しオペレーションを効率化する必要があるといわれています。
既に介護業界ではICTは使用されており、請求事務を支えるシステムは多くの施設で導入されています。ただ今後、図3のように、特に記録システムや見守りシステムなど各種センサーが“介護の質と効率性の向上”の観点から注目されており、利用する施設が急速に拡大すると予想されます。これまで管理側だけで使用していたものが、介護サービスを提供する人、提供される側といった、介護現場にまで広がっています。
具体的には、センサーを活用した見守り、タブレット端末などを活用した電子的な記録などについては、既に使用される場面が増えています。見守り体制については、センサーを設置することで、バイタルデータなどの身体状況を把握するとともに、夜間巡視の効率化を図る環境をつくることができます。記録については、電子的に記録された情報を活用して書類転記の削減など、事務負担の軽減が可能ですし、今後はケアプランの作成や新たなケア手法の開発などに活用されるとみられています
【図3】介護DXへの進展と今後の方向性
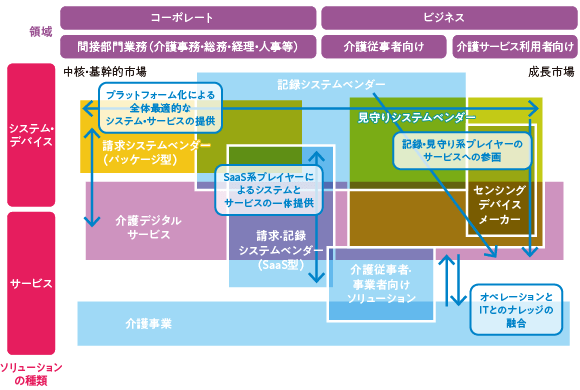
知識を共有することで介護を効率化して質を上げる
もちろん介護DX導入に当たっては負担も生じます。第一の負担はシステム導入費用です。初期費用は補助金が出ますが、その後の費用は自ら賄う必要があります。介護業界における投資においては、第一に人材、その次に不動産が優先されてきたため、ICTに対する投資は他業界と比べて圧倒的に少ないです。“人さえいれば介護事業は経営できる”と考えられてきた側面も強かったのだと思います。
第二の負担は現場の混乱です。介護DXの導入により、シフト、記録の付け方や申し送り方法など、現在のオペレーションを変えなければいけない場合があります。なぜ変えるのか、人員を削減したいのかなどの反発も多々耳にします。
ただ、介護DXの本来の目的は、おのおのが持っている知識を共有し、質の高い介護を誰しもが実施できるようにすること、人員不足で提供できていない介護ニーズに対応すること、介護現場の負担を軽減し働きやすい環境とすることです。介護事業の経営者は、こうした介護DXの導入の目的を認識するとともに、現場に対してなぜ介護DXを進めるのかについて明確なメッセージを伝える必要があります。もっとも、全てのシステム、ICTが現場を理解して設計されているとは限らないので、まずはベンダーを見極め、現場の意見を聞くことが重要であることは忘れてはなりません。
今月の回答者

KPMGヘルスケアジャパン株式会社
代表取締役・パートナー 松田 淳さん
Profile●まつだ・じゅん=早稲田大学政治経済学部卒業。医療関連企業、介護事業者などに戦略立案、投資ファイナンスなどのアドバイザリーサービスを行う
取材・文=玉置晴子、一銀海生(座談会)

現役職員による座談会【介護現場のリアル】
使いこなせるかがカギ? 逆に残業が増える事例も
社会福祉法人の特養に勤めるAさんとサービス付き高齢者住宅に勤めるBさん。DX化が進みつつあるが、利点だけでもないという。
A「入居者の介護用ベッドにセンサーと通信機能があって、ベッドが体重を把握するから、入居者の位置や姿勢も分かる。落下や端座位になったらPCに通知が出るし、寝返りで夜の傾眠時間まで把握できる。施設用ガラケーにもつながってるので、効率は良くなったね」
B「居室への入退室時にバーコードを読み取るだけで訪問時間が記録されてラク。でも入力漏れも多くて、集計する方は残業続き…」
A「使う側のレベルによるよね。機械も誤認があって、ベッド下方で丸くなって寝ると端座位と判断されるし、結局は目視しないと…」